【緊急提言】第6回「Transparency(透明化)」
日付:2008年12月4日

衆議院の解散・総選挙の最大の争点になると予想される、医療や年金など社会保障の問題。当機構では日本の医療政策のキーパーソンに「医療政策―新政権への緊急提言」と題したインタビューを行っています。
第6回にご登場いただくのは、経営コンサルティングファームのマッキンゼー・アンド・カンパニーでヘルスケア分野のエキスパートとして活躍されているルードヴィヒ・カンツラ氏。
カンツラ氏が所属するマッキンゼーは、世界各国の医療制度改革プロジェクトを数多く支えてきており、最近では日本の医療制度改革の一貫として、国際比較分析と課題整理を進められています。
カンツラ氏はこれらのプロジェクトのリーダーの1人として活躍されております。
インタビューは、下記共通質問項目に沿って行われました。
<質問項目>
1.医療政策における重要課題、政党がマニフェストに盛り込むべきと考える課題は?
2.課題解決を実現するための財源確保の方法は?
3.課題解決のため、課題解決のために自身が行っている、あるいは行おうとしていることは?
4.日本医療政策機構への期待やアドバイスを。
5.我が国の医療政策に必要な、もっとも重要なキーワードは?
1.医療政策における重要課題、政党がマニフェストに盛り込むべきと考える課題は?
医療の質の向上
日本には設備の充実した医療機関が数多くあり、誰もがそうした医療機関や高名な医師の診察を受けられるだけのアクセスの良さがある。この点は、医療機関受診のために長期間待たなければいけない他の国と比較すると対照的だ。
しかしながら、アクセスの良さのせいで、一見質の高い医療を受けられているようにも見えるが、残念ながら、総評として、国民が享受している医療の質は高いとは言い難いという印象を持っている。
日本の医療が、必ずしもスタンダードレベルに達していない原因のひとつは、医師が継続して勉強することに対する評価システムが確立されていないこと。
ひとたび国家資格を取得した後、資格審査も免許更新もないのでは、最新の医療技術や知識の獲得は医師個人の努力に任される。したがって、知識不足の医師も少なくない。医師の資格審査や技量認定に関しては、厳正なるチェック体制が必要だと思う。
もうひとつの原因は、皮肉なことにアクセスの良さに起因しているようだ。アクセスが良いせいで、「ドクターショッピング」なる現象が起こっている。患者が主導権を握り、気に入らなければ、すぐに別の医師にかかってしまうのだ。それは国民にとってある意味、都合はいいが、医師が「患者に嫌われたら経済的に困る」と考えた場合は、きわめて大きな問題となる。
また、日本では、専門医や他の医療機関などに患者を紹介すると、患者を失うことにつながりえるため、なんとか自分のところで医療を完結させようと考える。こうした点も、提供される医療の質のばらつきにつながっているだろう。
医療の透明化(データの収集、公開と分析)
日本の医療には、透明性が足りないと感じる。まず、行政の医療に関する情報の公開が不足している。社会に向けて情報が公開されれば、医療制度の方向性について国民がもっと考えるようになるはずだ。
透明化されるべき、もう一つの重要な点として、私は病院間や医師間の情報の透明化について述べたい。
病院オーナーは常に周辺医療機関の医療設備や、現在の最先端の医療技術や治療方法についてリサーチし、遅れをとっているとわかれば、これらの改善に取り組む。制度や規制による罰則やインセンティブなどなくとも、皆当たり前のようにそのような姿勢を持ち合わせている。日本の病院オーナーが、それをしようにも、自分の病院と他と比較できるだけのデータがない。病院に関する情報も口コミが主で、これは医療の質に影響する大問題だろう。
また、医師の間でも自分が全体の中のどこにいるのか、自分の診療レベルが高いのか低いのかそれを判定する方法がない。何らかのデータベースとベンチマークの発想があってもよいだろう。DPC(診断群分類包括評価)が導入され、ようやく急性期病院のデータが集まるようにはなった。しかし、透明化については改善の余地があるのではないだろうか。データをそのまま羅列して公開するだけでは、データから何が読み取れるかは一部の専門家にしかわからない。DPCデータが、医師や国民の意識変革のためではなく、入院期間の短縮や病床削減を推し進めるための材料として使われるにとどまっている。
今、問題視されている救急医療体制についても、透明化された医療圏データをもとに、必要とされる救急医療体制を敷き、バックアップの体制が築かれれば、いまの状態を脱せられるだろう。これは、地域による医療格差の問題でも同様。全国からデータが集まっていれば、全国平均に対してどの地域のどの部分に、どれほどの格差が生じているのかがわかり、具体的な対策も講じられるだろう。
医師不足の解消
医師数の不足に関しては、文部科学省によって医学部定員枠の拡大などが行われた。しかし、それだけでは問題の解決には程遠い。私は、さらに2つの策を講じなければ、医師不足の解消はおぼつかないと考える。
ひとつは、医療や医師への依存度を下げる試みだ。医学部定員枠拡大の成果を見るには、少なくとも10年は要する。その間手をこまねいているわけにはいかない。
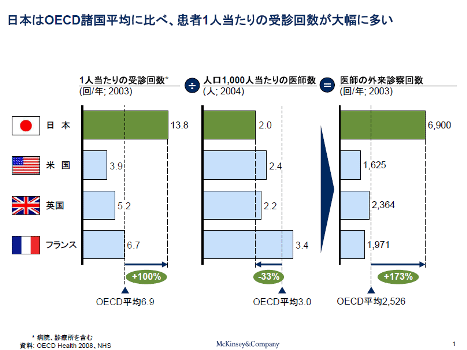
日本の国民は海外の国民にくらべて、はるかに頻繁に医師の診察を受けている。いったん入院となれば、在院日数も飛び抜けて長い。それらを是正すれば医師にかかる負担は軽くなり、医師の不足感は和らぐだろう。これら受診頻度と入院日数などの課題に取り組まなければ、将来的に医師の供給が増えても、結局は不足感は解消しない。
もうひとつは、専門医数のセントラルコントロール。日本の医師不足の大きな要因は、医療のニーズと専門医の供給の間にある大きなギャップだ。ニーズに対して医師の供給が少ない診療科に人材を送り込み、足りている診療科は絞る。需給をマッチさせるようにコントロールするシステムが必要ではないだろうか。
同様のコントロールは、地域間の医療供給量を均一にするためにも、必要だろう。
2.課題解決を実現するための財源確保の方法は?
医療制度の在り方についての議論、選択。その後、財源についての議論、選択
日本の財政状況から将来の医療費の不足を推測すると、今、できること、可能なことは、すべて即時に実行しなければならないのは明白である。しかしながら、慌ててはいけない。今後、日本がどのような医療制度を築くかについての議論を行い、何を選択するのかを明らかにすることを優先させるべきだ。
現行の平等性の高いシステムは、残念ながら破綻の危機にある。それをこのまま立て直そうとする場合と、異なったシステムに変える場合とでは、当然ながら、必要な財源はかなり違ってくる。
財源をどこから取るのか。たとえば、すべてを税金でまかなうイギリスと、すべてを保険料でまかなうドイツでは、当然ながら大きく異なる。
医療費の公的負担と個人負担のバランスをどうするのか、国民的議論を経て、早急に決定すべきと考える。
なお、たばこ税増税については、検討の余地はあるだろう。ただ、たばこ税に国民の健康増進の効果も期待されているようだが、それに関してはどうだろうか。たばこ税増税が喫煙率を下げると考えるのは、少々短絡的だろうか。たばこ税の低い国で喫煙率が高いとは限らない。
私は、喫煙率は税制度よりもむしろ、社会の嫌煙感によって抑制されると考える。政府が喫煙率の低減を望むなら、増税よりも健康教育に力を注ぐほうが効果的だろう。政府による教育や啓蒙が不足していると思う。これは、たばこ対策のみならず、さまざまな分野に共通している。
3.挙げられたような課題を解決するために自身が行っている、あるいは行おうとしていることは?
議論のたたき台としての資料提示
現在、私たちは、日本の医療制度の課題、問題点を探り、解決策を模索する「Japan Health System Project」に取り組んでいる。数多くの海外の制度や事例を分析し、国内外の専門家の協力も仰ぎながら実施している本プロジェクトを通じ、日本の医療制度を考えるにあたっての有意義な資料を提示できれば本望だ。
医療制度の問題は、視点を国内だけにとどめていてはなかなか解決には至らない。私たちの提示する案や意見も参考にしていただき、有意義な議論が展開されることを願う。
ちなみに、現在、日本国内にある議論には2つ大きな疑問を感じている。
一点目は、議論のテーマがあまりに各論に偏っている点。いきなり医師不足や混合診療の是非について議論を白熱させても、全体像に関するコンセンサスが不在では、議論もかみあわない。要は、議論の順番の問題である。全体像に関する議論と合意があって後、さまざまな各論があるべきだ。
二点目は、個人が個人の主張ばかりをしているように見える点。関係者個々は、非常によく勉強されており、問題を高いレベルで理解されているのに、意見は各々の立場を守るほうに向く傾向があり、譲歩もない。協力する、コラボレートするという思考なしでは、いつまでたっても意見と意見が平行線のままではないだろうか。
4.日本医療政策機構への期待やアドバイスを。
日本医療政策機構が、医療問題に関する国民への啓発活動を担っている点に関しては、高く評価し、今後に大きな期待を寄せている。
日本の医療制度の課題に対して、国民が当事者意識をもって全体で解決していく流れを促進していただく役割を期待したい。
また、啓発にとどまることなく、積極的に具体的政策の提言を行い、実現のための力を生み出せる組織になることを期待したい。
5.我が国の医療政策に必要な、もっとも重要なキーワードは?
Transparency(透明化)
データを裏づけとした論拠がない状態で政策を話し合っても、議論のための議論に終始するのが落ちだろう。全国的なシステム構築をめざすなら、現状認識、将来展望、目標設定などを信頼に足るデータのもとに行い、大きなコンセンサスを形成することがよいだろう。実際に、先駆的試みをしている国では、そのような取り組みを行っている。日本においても、医療セクターにおける情報の透明化を、先進国標準レベルまで引き上げる必要がある。
また、日本の医療制度についてオーナシップをもった人物、機関、団体がどこなのかが明確ではないという課題もある。責任と決定権の不明瞭さは、リーダーシップの欠如につながり、制度改革の足かせになる。この点についても、改善が必要だろう。
日本は、変革に関してかなり大きなポテンシャルを持った国だ。課題解決に向けて、その道は簡単ではないだろうが、その道を進むことで、可能性を開花させることを願ってやまない。
■プロフィール■
ドイツに生まれる。高校卒業後、ドイツにて救命救急士として2年間勤務。ロンドン・スクール・オブ・エコノミクス卒。その後、オックスフォード大学にて経済学修士・博士号取得。1995年より日本在住。2年間、日本銀行金融研究所に客員研究員として所属。その後、多国籍メーカー企業に入社し日本部門営業部長として勤務。2001年マッキンゼー入社。アジア諸国(主に日本)でのヘルスケア分野を主に担当。ハイテク分野も一部担当。事業成長、既存製品の売上拡大、新製品発売、営業・マーケティング・研究開発部門の強化、日本官公庁プロジェクトなどに従事。日本をヘルスケアリーディング国に推し進めることを目指している。
■関連報告書■
Addressing Japan’s health care cost challenge
Full report: The challenge of funding Japan’s future health care needs
The Challenge of Reforming Japan’s Health System
※カンツラ氏がご講演されるシンポジウムのご案内を掲載いたします。詳細は下記までお問い合わせください。
病院可視化ネットワーク第6回ワークショップ
『病院マネジメントの可視化―医療の質の向上と効率化の同時達成を目指して―』
日時:H20年12月7日(日) 時間:10:00-16:40 (受付9:30より)
会場:六本木アカデミーヒルズ 49Fタワーホール
参加費:無料(先着300名様)
お申し込み受付は事前登録が必要で先着順となります。
主催:東京医科歯科大学大学院医療経済学分野
併催:日本医療・病院管理学会第270回例会
<連絡・お問い合わせ先>
東京医科歯科大学大学院 医歯学総合研究科 医療経済学分野 (担当:宇野)
電話:03-5803-5931
———————
「緊 急提言」シリーズはあらゆる分野の方々に幅広いご意見を伺うこととしております。当シリーズでインタビューにお答え頂いた方のご意見は、必ずしも当機構の 見解を代表するものではございません。
第6回にご登場いただくのは、経営コンサルティングファームのマッキンゼー・アンド・カンパニーでヘルスケア分野のエキスパートとして活躍されているルードヴィヒ・カンツラ氏。
カンツラ氏が所属するマッキンゼーは、世界各国の医療制度改革プロジェクトを数多く支えてきており、最近では日本の医療制度改革の一貫として、国際比較分析と課題整理を進められています。
カンツラ氏はこれらのプロジェクトのリーダーの1人として活躍されております。
インタビューは、下記共通質問項目に沿って行われました。
<質問項目>
1.医療政策における重要課題、政党がマニフェストに盛り込むべきと考える課題は?
2.課題解決を実現するための財源確保の方法は?
3.課題解決のため、課題解決のために自身が行っている、あるいは行おうとしていることは?
4.日本医療政策機構への期待やアドバイスを。
5.我が国の医療政策に必要な、もっとも重要なキーワードは?
1.医療政策における重要課題、政党がマニフェストに盛り込むべきと考える課題は?
医療の質の向上
日本には設備の充実した医療機関が数多くあり、誰もがそうした医療機関や高名な医師の診察を受けられるだけのアクセスの良さがある。この点は、医療機関受診のために長期間待たなければいけない他の国と比較すると対照的だ。
しかしながら、アクセスの良さのせいで、一見質の高い医療を受けられているようにも見えるが、残念ながら、総評として、国民が享受している医療の質は高いとは言い難いという印象を持っている。
日本の医療が、必ずしもスタンダードレベルに達していない原因のひとつは、医師が継続して勉強することに対する評価システムが確立されていないこと。
ひとたび国家資格を取得した後、資格審査も免許更新もないのでは、最新の医療技術や知識の獲得は医師個人の努力に任される。したがって、知識不足の医師も少なくない。医師の資格審査や技量認定に関しては、厳正なるチェック体制が必要だと思う。
もうひとつの原因は、皮肉なことにアクセスの良さに起因しているようだ。アクセスが良いせいで、「ドクターショッピング」なる現象が起こっている。患者が主導権を握り、気に入らなければ、すぐに別の医師にかかってしまうのだ。それは国民にとってある意味、都合はいいが、医師が「患者に嫌われたら経済的に困る」と考えた場合は、きわめて大きな問題となる。
また、日本では、専門医や他の医療機関などに患者を紹介すると、患者を失うことにつながりえるため、なんとか自分のところで医療を完結させようと考える。こうした点も、提供される医療の質のばらつきにつながっているだろう。
医療の透明化(データの収集、公開と分析)
日本の医療には、透明性が足りないと感じる。まず、行政の医療に関する情報の公開が不足している。社会に向けて情報が公開されれば、医療制度の方向性について国民がもっと考えるようになるはずだ。
透明化されるべき、もう一つの重要な点として、私は病院間や医師間の情報の透明化について述べたい。
病院オーナーは常に周辺医療機関の医療設備や、現在の最先端の医療技術や治療方法についてリサーチし、遅れをとっているとわかれば、これらの改善に取り組む。制度や規制による罰則やインセンティブなどなくとも、皆当たり前のようにそのような姿勢を持ち合わせている。日本の病院オーナーが、それをしようにも、自分の病院と他と比較できるだけのデータがない。病院に関する情報も口コミが主で、これは医療の質に影響する大問題だろう。
また、医師の間でも自分が全体の中のどこにいるのか、自分の診療レベルが高いのか低いのかそれを判定する方法がない。何らかのデータベースとベンチマークの発想があってもよいだろう。DPC(診断群分類包括評価)が導入され、ようやく急性期病院のデータが集まるようにはなった。しかし、透明化については改善の余地があるのではないだろうか。データをそのまま羅列して公開するだけでは、データから何が読み取れるかは一部の専門家にしかわからない。DPCデータが、医師や国民の意識変革のためではなく、入院期間の短縮や病床削減を推し進めるための材料として使われるにとどまっている。
今、問題視されている救急医療体制についても、透明化された医療圏データをもとに、必要とされる救急医療体制を敷き、バックアップの体制が築かれれば、いまの状態を脱せられるだろう。これは、地域による医療格差の問題でも同様。全国からデータが集まっていれば、全国平均に対してどの地域のどの部分に、どれほどの格差が生じているのかがわかり、具体的な対策も講じられるだろう。
医師不足の解消
医師数の不足に関しては、文部科学省によって医学部定員枠の拡大などが行われた。しかし、それだけでは問題の解決には程遠い。私は、さらに2つの策を講じなければ、医師不足の解消はおぼつかないと考える。
ひとつは、医療や医師への依存度を下げる試みだ。医学部定員枠拡大の成果を見るには、少なくとも10年は要する。その間手をこまねいているわけにはいかない。
日本の国民は海外の国民にくらべて、はるかに頻繁に医師の診察を受けている。いったん入院となれば、在院日数も飛び抜けて長い。それらを是正すれば医師にかかる負担は軽くなり、医師の不足感は和らぐだろう。これら受診頻度と入院日数などの課題に取り組まなければ、将来的に医師の供給が増えても、結局は不足感は解消しない。
もうひとつは、専門医数のセントラルコントロール。日本の医師不足の大きな要因は、医療のニーズと専門医の供給の間にある大きなギャップだ。ニーズに対して医師の供給が少ない診療科に人材を送り込み、足りている診療科は絞る。需給をマッチさせるようにコントロールするシステムが必要ではないだろうか。
同様のコントロールは、地域間の医療供給量を均一にするためにも、必要だろう。
2.課題解決を実現するための財源確保の方法は?
医療制度の在り方についての議論、選択。その後、財源についての議論、選択
日本の財政状況から将来の医療費の不足を推測すると、今、できること、可能なことは、すべて即時に実行しなければならないのは明白である。しかしながら、慌ててはいけない。今後、日本がどのような医療制度を築くかについての議論を行い、何を選択するのかを明らかにすることを優先させるべきだ。
現行の平等性の高いシステムは、残念ながら破綻の危機にある。それをこのまま立て直そうとする場合と、異なったシステムに変える場合とでは、当然ながら、必要な財源はかなり違ってくる。
財源をどこから取るのか。たとえば、すべてを税金でまかなうイギリスと、すべてを保険料でまかなうドイツでは、当然ながら大きく異なる。
医療費の公的負担と個人負担のバランスをどうするのか、国民的議論を経て、早急に決定すべきと考える。
なお、たばこ税増税については、検討の余地はあるだろう。ただ、たばこ税に国民の健康増進の効果も期待されているようだが、それに関してはどうだろうか。たばこ税増税が喫煙率を下げると考えるのは、少々短絡的だろうか。たばこ税の低い国で喫煙率が高いとは限らない。
私は、喫煙率は税制度よりもむしろ、社会の嫌煙感によって抑制されると考える。政府が喫煙率の低減を望むなら、増税よりも健康教育に力を注ぐほうが効果的だろう。政府による教育や啓蒙が不足していると思う。これは、たばこ対策のみならず、さまざまな分野に共通している。
3.挙げられたような課題を解決するために自身が行っている、あるいは行おうとしていることは?
議論のたたき台としての資料提示
現在、私たちは、日本の医療制度の課題、問題点を探り、解決策を模索する「Japan Health System Project」に取り組んでいる。数多くの海外の制度や事例を分析し、国内外の専門家の協力も仰ぎながら実施している本プロジェクトを通じ、日本の医療制度を考えるにあたっての有意義な資料を提示できれば本望だ。
医療制度の問題は、視点を国内だけにとどめていてはなかなか解決には至らない。私たちの提示する案や意見も参考にしていただき、有意義な議論が展開されることを願う。
ちなみに、現在、日本国内にある議論には2つ大きな疑問を感じている。
一点目は、議論のテーマがあまりに各論に偏っている点。いきなり医師不足や混合診療の是非について議論を白熱させても、全体像に関するコンセンサスが不在では、議論もかみあわない。要は、議論の順番の問題である。全体像に関する議論と合意があって後、さまざまな各論があるべきだ。
二点目は、個人が個人の主張ばかりをしているように見える点。関係者個々は、非常によく勉強されており、問題を高いレベルで理解されているのに、意見は各々の立場を守るほうに向く傾向があり、譲歩もない。協力する、コラボレートするという思考なしでは、いつまでたっても意見と意見が平行線のままではないだろうか。
4.日本医療政策機構への期待やアドバイスを。
日本医療政策機構が、医療問題に関する国民への啓発活動を担っている点に関しては、高く評価し、今後に大きな期待を寄せている。
日本の医療制度の課題に対して、国民が当事者意識をもって全体で解決していく流れを促進していただく役割を期待したい。
また、啓発にとどまることなく、積極的に具体的政策の提言を行い、実現のための力を生み出せる組織になることを期待したい。
5.我が国の医療政策に必要な、もっとも重要なキーワードは?
Transparency(透明化)
データを裏づけとした論拠がない状態で政策を話し合っても、議論のための議論に終始するのが落ちだろう。全国的なシステム構築をめざすなら、現状認識、将来展望、目標設定などを信頼に足るデータのもとに行い、大きなコンセンサスを形成することがよいだろう。実際に、先駆的試みをしている国では、そのような取り組みを行っている。日本においても、医療セクターにおける情報の透明化を、先進国標準レベルまで引き上げる必要がある。
また、日本の医療制度についてオーナシップをもった人物、機関、団体がどこなのかが明確ではないという課題もある。責任と決定権の不明瞭さは、リーダーシップの欠如につながり、制度改革の足かせになる。この点についても、改善が必要だろう。
日本は、変革に関してかなり大きなポテンシャルを持った国だ。課題解決に向けて、その道は簡単ではないだろうが、その道を進むことで、可能性を開花させることを願ってやまない。
■プロフィール■
ドイツに生まれる。高校卒業後、ドイツにて救命救急士として2年間勤務。ロンドン・スクール・オブ・エコノミクス卒。その後、オックスフォード大学にて経済学修士・博士号取得。1995年より日本在住。2年間、日本銀行金融研究所に客員研究員として所属。その後、多国籍メーカー企業に入社し日本部門営業部長として勤務。2001年マッキンゼー入社。アジア諸国(主に日本)でのヘルスケア分野を主に担当。ハイテク分野も一部担当。事業成長、既存製品の売上拡大、新製品発売、営業・マーケティング・研究開発部門の強化、日本官公庁プロジェクトなどに従事。日本をヘルスケアリーディング国に推し進めることを目指している。
■関連報告書■
Addressing Japan’s health care cost challenge
Full report: The challenge of funding Japan’s future health care needs
The Challenge of Reforming Japan’s Health System
※カンツラ氏がご講演されるシンポジウムのご案内を掲載いたします。詳細は下記までお問い合わせください。
病院可視化ネットワーク第6回ワークショップ
『病院マネジメントの可視化―医療の質の向上と効率化の同時達成を目指して―』
日時:H20年12月7日(日) 時間:10:00-16:40 (受付9:30より)
会場:六本木アカデミーヒルズ 49Fタワーホール
参加費:無料(先着300名様)
お申し込み受付は事前登録が必要で先着順となります。
主催:東京医科歯科大学大学院医療経済学分野
併催:日本医療・病院管理学会第270回例会
<連絡・お問い合わせ先>
東京医科歯科大学大学院 医歯学総合研究科 医療経済学分野 (担当:宇野)
電話:03-5803-5931
———————
「緊 急提言」シリーズはあらゆる分野の方々に幅広いご意見を伺うこととしております。当シリーズでインタビューにお答え頂いた方のご意見は、必ずしも当機構の 見解を代表するものではございません。
調査・提言ランキング
- 【調査報告】「2026年 日本の医療に関する世論調査」(2026年2月13日)
- 【政策提言】持続可能な保健医療システムへの道筋-社会的合意が期待される三つの視点-(2026年1月22日)
- 【政策提言】我が国の予防接種・ワクチン政策の課題と展望-予防・健康づくり時代に求められるライフコースアプローチとワクチン・エクイティの視点から-(2025年4月25日)
- 【調査報告】日本の保健医療分野の団体における気候変動と健康に関する認識・知識・行動・見解:横断調査(2025年11月13日)
- 【政策提言】腎疾患対策推進プロジェクト「慢性腎臓病(CKD)対策の強化に向けて~CKDにおける患者・当事者視点の健診から受療に関する課題と対策~」(2025年7月9日)
- 【調査報告】「働く女性の健康増進に関する調査2018(最終報告)」
- 【調査報告】AMR Policy Update #5:がん医療と感染症(後編)
- 【調査報告】「2025年 日本の医療に関する世論調査」(2025年3月17日)
- 【調査報告】メンタルヘルスに関する世論調査(2022年8月12日)
- 【調査報告】AMR Policy Update #4:がん医療と感染症(前編)